
遂医保发〔2023〕45号
遂宁市医疗保障局
遂宁市人民检察院
遂宁市公安局
遂宁市财政局
遂宁市卫生健康委员会
关于印发《2023年遂宁市医保领域打击欺诈骗保专项整治工作方案》的通知
各县(市、区)人民政府、市直园区管委会,市直相关部门:
《2023年遂宁市医保领域打击欺诈骗保专项整治工作方案》已经市政府领导同意,现印发你们,请遵照执行。
遂宁市医疗保障局
遂宁市人民检察院
遂宁市公安局
遂宁市财政局
遂宁市卫生健康委员会
2023年8月29日
2023年遂宁市医保领域打击欺诈骗保专项整治工作方案
为贯彻落实党中央、国务院,省委、省政府以及市委、市政府决策部署,根据《国务院办公厅关于加强医疗保障基金使用常态化监管的实施意见》(国办发〔2023〕17号)关于强化地方政府属地监管责任的要求,结合《四川省医疗保障局等五部门关于印发〈2023年四川省医保领域打击欺诈骗保专项整治工作实施方案〉的通知》(川医保办发〔2023〕13号)、《遂宁市卫生健康委员会 遂宁市市场监督管理局 遂宁市医疗保障局 遂宁市中医药管理局关于印发〈遂宁市卫生健康行业领域突出问题专项整治工作方案〉的通知》(遂卫发〔2023〕60号)以及深入推进医药领域腐败问题集中整治工作的相关内容,将在全市范围开展医保领域打击欺诈骗保专项整治工作,严厉打击各类欺诈骗保行为,切实维护医保基金安全。
一、工作目标
以习近平新时代中国特色社会主义思想为指导,全面贯彻落实党的二十大精神,深入贯彻习近平总书记关于加强医疗保障基金监管的重要指示批示精神,忠实履职,密切配合,深入开展专项整治,查处一批大案要案,打击一批犯罪团伙,不断完善制度规范,健全监管机制,坚决守住医保基金安全底线,实现好、维护好、发展好最广大人民根本利益。
二、整治内容
坚持问题导向,聚焦党中央、国务院重点关注,以及人民群众反映强烈的突出问题,聚焦医保基金监管重点难点问题,着力打击超越底线、屡禁不止的欺诈骗保行为,围绕三方面开展整治。一是聚焦骨科、血液净化、心血管内科以及检查、检验、康复理疗领域;二是聚焦重点药品、耗材;三是聚焦虚假就医、医保药品倒卖等重点行为,采取有效措施,严厉打击涉嫌违法违规违纪的机构、人员和团伙组织。
三、职责分工
各县(市、区)人民政府、市直园区管委会要落实《国务院办公厅关于加强医疗保障基金使用常态化监管的实施意见》(国办发〔2023〕17号)要求,切实担负起对本行政区域内医保基金使用常态化监管工作的领导职责,进一步完善医保基金使用监管机制和执法体制,及时协调解决监管工作中的重大问题,统筹区域内各部门资源形成监管合力,依法依职开展专项整治工作,严厉处置有关违法违规行为。
医保部门负责牵头开展专项整治,强化大数据和信息化技术手段,对纳入医疗保障基金支付范围的医药服务行为和费用进行监督,依法查处违法使用医疗保障基金的行为。市直园区医保工作部门加强医保基金安全相关的宣传、教育和引导工作,提高辖区内参保群众有关政策法规的知晓率、医保电子凭证激活和使用率,及时将发现的违法违规行为线索移交至所属医保行政部门,构建医保大监管的社会氛围。
检察机关负责依法审查逮捕、审查起诉各类欺诈骗保犯罪案件,并对相关案件办理实施法律监督。结合专项整治需要,必要时推动出台医疗保障领域相关司法解释或指导意见,进一步解决欺诈骗保司法实践过程中反映突出的法律适用问题,并探索形成典型性案例。
公安部门负责制定医保领域办案指引,规范办案流程,加强打击欺诈骗保专业队伍建设,严厉打击各类欺诈骗保犯罪行为,对医保领域不构成刑事处罚的犯罪嫌疑人但需要行政处理的,依法移送医保部门。
财政部门依职责对医保基金使用管理情况实施监督,协助完成医疗收费电子票据查验等。
卫生健康部门负责加强对医疗机构和医疗服务行业的监管,督促医疗机构规范诊疗行为;提供对其他部门的医学技术支持,根据核实的情况,对医疗机构和相关人员的违法行为依法依规处理。
四、整治措施
(一)强化大数据监管。以医保信息平台为依托,以智能监管子系统为抓手,通过筛查分析可疑数据线索,精准打击各类欺诈骗保行为。
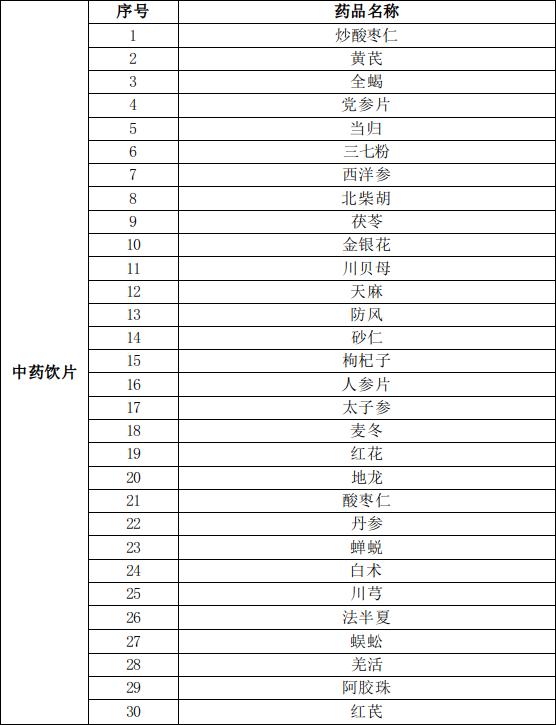
1.开展大数据监管。结合本地实际,积极开展大数据监管,有针对性地开展筛查分析。对2022年医保结算费用排名靠前重点药品耗材(附件2)的医保基金使用情况予以监测;对其他出现异常增长的药品、耗材等,也要予以重点关注,分析其中可能存在的欺诈骗保行为。要深入分析研究定点医药机构、参保人使用医保基金的各个环节,挖掘其中可能存在的监管盲点和薄弱环节,充分结合我市2023年抽查复查工作及时开展针对性的监督检查。
2.加强数据共享与研判。建立部门间数据共享与研判机制,打破数据壁垒,不断强化数据赋能,提升精准化、智能化水平。
(二)开展线索核查。各地对国家医保局、省医保局联合公安部门下发的“虚假住院”“医保药品倒卖”“医保电子凭证套现”“重点药品监测分析”等可疑线索要逐条核查、逐条反馈、逐级上报,认真完成核查任务。
(三)开展排查整治。各地要结合本地实际,利用国家医保局下发的骨科高值医用耗材、冠状动脉介入治疗、血液净化专项检查工作指南,全面开展排查整治,对“假病人”“假病情”“假票据”等欺诈骗保行为进行重点打击。针对异地就医、门诊统筹等政策实施后容易发生的违法违规行为(附件3),严厉打击涉嫌违法违规的机构和团伙,采取有效措施加强监管。
(四)开展相关处置。各地要进一步提高政治站位,做好中、省飞行检查、审计发现问题的后续处置,举一反三,做好“回头看”,持续加大医保基金监管力度。
(五)加强宣传引导。各地要结合专项整治工作重点及进展,梳理总结典型经验,曝光典型案例,强化警示震慑。要建立舆情应对机制,做好舆情风险评估,制定舆情应对预案,对有重大舆情风险的要及时处置并上报。
(六)健全长效机制。各地、各部门要将完善医保基金监管制度机制贯穿专项整治工作始终,制定有效措施,不断健全打击欺诈骗保长效机制。要不断完善协同监管机制,强化线索排查和案件情况通报,健全重大案件同步上案和市级挂牌督办制度,推动行政执法与刑事司法深度衔接。
五、阶段安排
(一)启动整治阶段。五部门联合下发专项整治工作实施方案,对整治工作进行动员部署(2023年8月完成)。
(二)集中整治阶段。按照本年度整治重点,依法依规依纪开展联合整治工作(2023年12月底完成)。
(三)市级督查阶段。五部门不断完善协同监管机制,强化线索排查和案件情况通报,健全重大案件同步上案和挂牌督办制度,推动行政执法与刑事司法深度衔接(2023年12月底完成)。
(四)总结汇报阶段。市、县两级医保部门要及时梳理专项整治进展情况,分析典型案例,按季度填报医保基金监管工作情况统计表,2023年12月全面总结汇报专项整治行动情况(2023年12月底完成)。
六、工作要求
(一)加强组织领导。按照分级负责、分工管理的原则,组建遂宁市医保领域打击欺诈骗保专项整治工作组,统筹协调各项工作,对各单位工作开展、纪律作风、行政执法、遵守安全、保密、廉洁等规定进行全面督导。各县(市、区)人民政府要压实属地责任,对应组建相应工作组,明确整治重点,细化工作分工,做好各项保障,组织好各部门有力开展专项整治行动。
(二)深化部门联动。要充分发挥各职能部门优势,强化部门合力,加强线索排查、案件移送、联查联办、情况通报等。统筹监管资源,明确责任分工,加强各部门间的协同配合和各层级间的上下联动,完善各司其职、各负其责、相互配合、齐抓共管的协同监管机制,实现全市“一盘棋”。要加强与纪检监察部门的衔接配合,积极移交涉嫌腐败相关问题线索,推进打击欺诈骗保、纠正医药领域不正之风与腐败问题一体纠治。
(三)强化责任落实。要压实工作责任,建立健全评价考核机制。市医保局、市公安局要把此项整治工作开展情况与对县(市、区)人民政府涉及的年度目标考核相衔接,对积极作为、成效显著的地方予以表扬激励,对进展缓慢、敷衍塞责的地方及时督导整改。
(四)强化工作保障。要加大对监督检查机构、人员、车辆等方面的支持力度,尤其是对大数据监管方面给予有力支撑,按照上级部门要求,提供专项资金支持医保监管新措施、新工具、新方法的落地,构建基金监管新格局。
联系人:市医保局 邱沉,13795753040;
市检察院 杨帆,18982539816;
市公安局 姜炬,13982551555;
市财政局 裴先华,13909068059;
市卫生健康委 刘刚,13568711868。
附件:1.遂宁市医保领域打击欺诈骗保专项整治工作组
2.2022年医保结算费用排名靠前重点药品耗材
3.重点违法违规行为
附件1
遂宁市医保领域打击欺诈骗保专项整治工作组
组 长:吴新春 副市长
执行副组长:谭恢军 市政府副秘书长
赵全江 市医保局党组书记、局长
副 组 长:周 筠 市医保局党组成员、副局长
胡邦勇 市检察院党组副书记、副检察长
陈 良 市公安局党委委员、副局长
何国强 市财政局党组成员、副局长
杜建云 市卫生健康委党组成员、副主任
成 员:邱 沉 市医保局基金和大数据科科长
杨 帆 市检察院第一检察部主任
姜 炬 市公安局刑侦支队一大队副大队长
裴先华 市财政局社会保障科科长
刘 刚 市卫生健康委医政药政管理科科长
附件2
2022年医保结算费用排名靠前重点药品耗材



附件3
重点违法违规行为
一、定点医疗机构涉及的违法违规行为
(1)诱导、协助他人冒名或者虚假就医、购药等套取医保资金;
(2)伪造、变造、隐匿、涂改、销毁医学文书、医学证明、会计凭证、电子信息等有关资料;
(3)虚构医药服务项目;
(4)分解住院、挂床住院;
(5)不执行实名就医和购药管理规定,不核验参保人员医疗保障凭证;
(6)重复收费、超标准收费、分解项目收费;
(7)串换药品、医用耗材、诊疗项目和服务设施;
(8)将不属于医疗保障基金支付范围的医药费用纳入医疗保障基金结算;
(9)其他骗取医保基金支出的行为。
二、定点药品企业涉及的违法违规行为
(1)串换药品,将不属于医保基金支付的药品、医用耗材、医疗器械等,或以日用品、保健品以及其它商品串换为医保基金可支付的药品、医用耗材、医疗器械进行销售,并纳入医保基金结算;
(2)伪造、变造处方或无处方向参保人销售须凭处方购买的药品、医用耗材、医疗器械等,并纳入医保基金结算;
(3)超医保限定支付条件和范围向参保人销售药品、医用耗材、医疗器械等,并纳入医保基金结算;
(4)不严格执行实名购药管理规定,不核验参保人医疗保障凭证,或明知购买人所持系冒用、盗用他人的,或伪造、变造的医保凭证(社保卡),仍向其销售药品、医用耗材、医疗器械等,并纳入医保基金结算;
(5)与购买人串通勾结,利用参保人医疗保障凭证(社保卡)采取空刷,或以现金退付,或通过银行卡、微信、支付宝等支付手段进行兑换支付,骗取医保基金结算;
(6)为非定点零售药店、中止医保协议期间的定点零售药店进行医保费用结算;
(7)其他骗取医保基金支出的行为。
三、参保人员涉及的违法违规行为
(1)伪造、变造、隐匿、涂改、销毁医学文书、医学证明、会计凭证、电子信息等有关资料骗取医保基金支出;
(2)将本人的医疗保障凭证交由他人冒名使用;
(3)利用享受医疗保障待遇的机会转卖药品,接受返还现金、实物或者获得其他非法利益;
(4)其他骗取医保基金支出的行为。
四、骗保组织涉及的违法违规行为
(1)违反医保政策,帮助非参保人员虚构劳动关系等享受医疗保障待遇条件,或提供虚假证明材料如鉴定意见等骗取医保资格;
(2)非法收取参保人员医保卡或医疗保险证件到定点医疗服务机构刷卡结付相关费用或套现;
(3)协助医院组织参保人员到医院办理虚假住院、挂床住院;
(4)其他骗取医疗保障基金支出的行为。
五、异地就医涉及的违法违规行为
(1)定点医疗机构对异地就医患者过度检查、过度诊疗;
(2)定点医疗机构利用异地就医患者参保凭证通过虚构病历等行为骗取医保基金;
(3)定点医疗机构以返利、返现等形式诱导异地就医患者住院套取医保基金;
(4)定点零售药店利用异地参保人员医保电子凭证套刷药品倒卖谋利、串换药品等行为。